Obesidad y adicción a la comida: un problema emergente de salud pública
Gabriel Rubio Valladolid y Francisco López-Muñoz

La obesidad representa un importante problema de salud pública, no solamente por el número de personas afectadas, sino por las severas complicaciones médicas y los costes sanitarios que ocasiona. Se considera obesidad cuando una persona tiene tiene un índice de masa corporal (IMC) igual o superior a 30 kg/m². Un IMC igual o mayor de 40 kg/m² se considera obesidad extrema. El sobrepeso queda definido entre 25 y 29,9 kg/m².
Según la Organización Mundial de la Salud, desde la década de 1980 hasta la actualidad se ha duplicado la prevalencia mundial de la obesidad. En países como España, el 39,4 % de la población adulta tiene sobrepeso y el 22,9 %, obesidad. Si esta tendencia continúa en incremento, se estima que en 2030 la cantidad de personas con exceso de peso aumentará un 16 % más, lo que supondría un coste añadido de 3 100 millones de euros anuales, solo de costes médicos.
¿Qué es la adicción a la comida?
La adicción a la comida es una propuesta teórica con importantes apoyos experimentales y clínicos. Esta considera que algunos individuos pueden sufrir una respuesta similar al consumo de drogas cuando ingieren alimentos con alto contenido de grasa o carbohidratos refinados como el azúcar (Figura 1).
Una reciente revisión sistemática analizó 52 estudios sobre obesidad y adición a la comida publicados entre 1999 y 2017, tanto clínicos como realizados en animales de experimentación. Sus resultados pusieron de manifiesto que los criterios que estaban presentes en ambos trastornos eran:
- Preocupación por la comida.
- Comer en exceso a pesar de los riesgos para la salud.
- Perder el control sobre la ingesta.
- Malestar cuando se hace régimen de adelgazamiento.
- Deterioro de la vida social debido al sobrepeso.
- Cronicidad del trastorno.
- Tendencia a las recaídas.
Esta teoría sigue siendo controvertida, sobre todo porque las investigaciones que pretenden identificar el agente adictivo en los alimentos (por ejemplo, el azúcar añadido) están en sus fases iniciales.
Sin embargo, cada vez hay más apoyo a que la adicción a la comida podría relacionarse con un fenotipo presente en un subgrupo de personas con obesidad. Cuando se ha utilizado la escala de Yale para la adicción a la comida se ha constatado la presencia de este trastorno en pacientes que presentan atracones de comida, en quienes sufren frecuentes ciclos de adelgazamiento y engorde debido a las dietas, y en personas con obesidad.
Entre las personas con obesidad, la prevalencia de la adicción oscila entre el 15 y el 25 % y se considera el factor causal del desarrollo del sobrepeso. En un reciente trabajo realizado en población general norteamericana se ha confirmado que, de los 986 individuos representativos de ese país, el 15 % cumplía criterios de la adicción y se asociaba a la presencia de obesidad, edad joven, mujeres con elevado índice de masa corporal y a menores ingresos económicos.
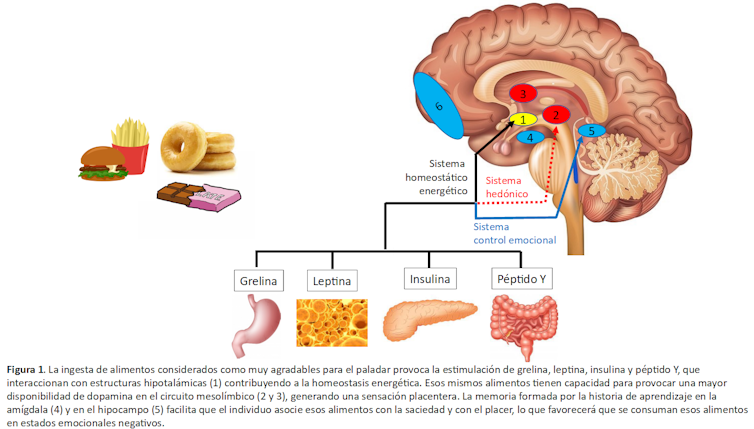
Modelo de adicción a la comida
Como se observa en la Figura 1, la comida, y de forma más clara la comida rica en hidratos de carbono o grasas agradables al paladar (como los que aparecen en el lado izquierdo de la figura), interaccionan con el organismo a través de tres sistemas.
Por un lado, la ingesta provoca la liberación de hormonas producidas en diferentes órganos, como el estómago o el páncreas, o el tejido adiposo. Estos mediadores interaccionan con el hipotálamo para modular la sensación de hambre o de saciedad.
Por otro lado, también estimulan el sistema hedónico implicado en la recompensa cerebral, a través de la dopamina, como ocurre con sustancias como el alcohol o la cocaína.
La historia de aprendizaje previo que cada sujeto haya realizado con la ingesta de diferentes alimentos, en circunstancias y estados emocionales diversos, facilita el aprendizaje por condicionamiento. De esta manera el sujeto vuelve a querer ingerir dichos alimentos cuanto se repiten esos contextos.
La interacción con esos sistemas pone en marcha los mismos tres estadios que ocurren en la adicción a drogas. Inicialmente, la persona asocia determinados alimentos con una sensación placentera inducida por la dopamina en el circuito de la recompensa.
Posteriormente, el sujeto percibe que echa de menos la ingesta de esos alimentos, y con el tiempo experimenta el deseo o ansia por los mismos. De esa forma, y con mayor frecuencia, cuando atraviesa estados emocionales negativos (aburrimiento, ira o ansiedad) o está expuesto a esos alimentos, siente una importante ansia. Esto provoca la compulsión por ingerirlos.
Los estudios de imágenes cerebrales indican que los circuitos alterados en personas con obesidad son los mismos que se encuentran alterados en personas con adicción a drogas de abuso y pone en evidencia un desequilibrio entre los que motivan las conductas (por su implicación en la recompensa y el condicionamiento) y los que controlan e inhiben las respuestas de alimentación.
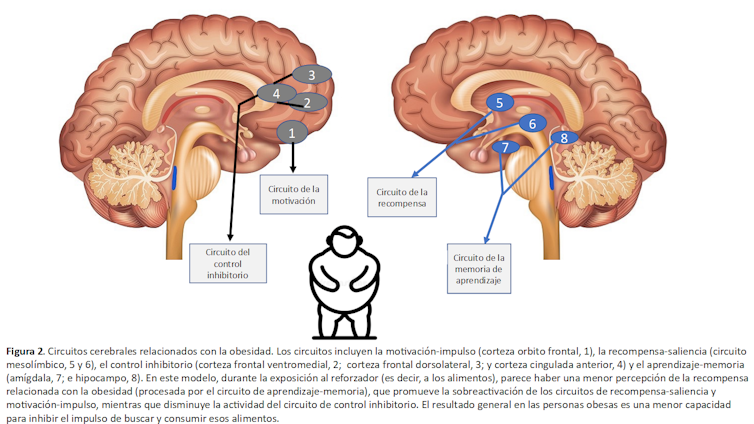
El modelo de la Figura 2 muestra estos 4 circuitos: (i) recompensa-saliencia; (ii) motivación-impulso; (iii) aprendizaje-memoria; y (iv) circuito de control inhibitorio.
En los individuos vulnerables, el consumo de alimentos apetecibles, en grandes cantidades, puede alterar el equilibrio normal entre estos circuitos. Esto da lugar a un mayor valor hedónico de los alimentos y a un debilitamiento del control inhibitorio. La exposición prolongada a dietas hipercalóricas también puede alterar directamente el aprendizaje condicionado y, por tanto, reajustar los umbrales de recompensa en esas personas. Los cambios en las redes corticales descendentes que regulan las respuestas prepotentes conducen a la impulsividad y a la ingesta compulsiva de alimentos.
¿Qué importancia tiene esto en el tratamiento de la obesidad?
El hecho de desconocer que al menos un subgrupo de personas con obesidad pueda tener adicción a la comida tiene graves repercusiones para la planificación del programa de tratamiento.
En primer lugar, en ellos el adecuado seguimiento del tratamiento dietético no es un problema de voluntad. Las dificultades de estas personas para resistir el valor motivacional de la comida constituyen una barrera que los profesionales deben conocer para evitar la injusta culpabilización y el consiguiente estigma de las personas con obesidad. Muchos de ellos lo expresan con frases como: “No como para disfrutar, sino para evitar encontrarme mal”.
Una idea muy extendida es que todas las personas deben perder peso si ingieren menos calorías de las que gastan. Este planteamiento lineal no se sostiene en personas con obesidad y adicción a la comida, donde el estado de estrés crónico es la norma.
En esas condiciones, la activación del eje hipotálamo-hipófisis-adrenal provoca una elevación del cortisol y de los glucocorticoides, que favorece la producción de tejido adiposo visceral y la ingesta de alimentos. Además, decrece la producción de leptina y se incrementa la producción de grelina, aumentando las sensaciones de hambre.
Asimismo, se produce un aumento de la insulina y del neuropéptido Y, el cual incrementa la ingesta de alimentos, especialmente aquellos con alto contenido en azúcares y grasas. La sobreingesta de azúcares, en esas circunstancias, puede interrumpir las señales de saciedad, modificando los mecanismos fisiológicos homeostáticos que regulan la ingesta energética y llevan a los individuos a un aumento de la misma (comer hedónico).
Si el efecto de las dietas “yo-yo” (adelgazamiento y pronta recuperación del peso) es muy frecuente, más lo es todavía en personas con adicción a la comida, y de hecho estos altibajos suelen agravarla.
En los casos de personas que se someten a cirugía bariátrica, los equipos de tratamiento deberían adaptar el programa de tratamiento posterior y llevar a cabo intervenciones psicoterapéuticas orientadas a la adicción, así como tener en cuenta la tendencia de estas personas a desarrollar otras, como por ejemplo al alcohol.
Otro elemento a tener en cuenta es la elevada prevalencia de trastornos depresivos y de ansiedad entre los sujetos obesos. La creencia de que estas personas suelen estar contentas es otro error y el infradiagnóstico de estos trastornos la norma.
Finalmente, otro asunto relevante es el de la exclusión o no de los alimentos con elevada capacidad adictiva (chocolate, hamburguesas, bollería industrial). En bastantes dietas se permite que las personas puedan ingerir, al menos un día a la semana, los alimentos que deseen. Sin embargo, en las personas con adicción a la comida se debe tener un exquisito cuidado con este tipo de recomendaciones.
Como en otras conductas adictivas (alcohol, juego), la publicidad alienta al consumo de este tipo de comida (basura). En este sentido, la Administración debería incluir advertencias en el etiquetaje o informar sobre los riesgos de determinados alimentos sobre la salud.![]()
Sobre los autores: Gabriel Rubio Valladolid es catedrático de psiquiatría en la Universidad Complutense de Madrid y Francisco López-Muñoz profesor titular de farmacología en la Universidad Camilo José Cela
Este artículo fue publicado originalmente en The Conversation. Artículo original.
